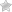Содержание
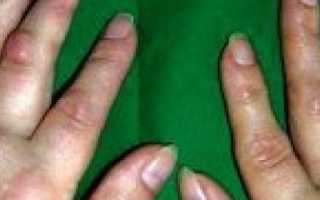
Шишка на пальце руки считается признаком развития патологического процесса, поражающего суставную ткань. Само новообразование не считается заболеванием и возникает в большинстве случаев по причине отеков, нарушения кровообращения, расстройства метаболизма. Костные наросты являются следствием гормонального дисбаланса в организме, когда на фалангах оседают минеральные отложения кальция. Наиболее часто шишки появляются на пальцах рук у людей, страдающих артритами и артрозами.
Медицинские показания
Нарушение водно-электролитного обмена в организме приводит к образованию шишки на больших пальцах рук. Спровоцировать развитие патологического состояния могут следующие факторы:
- сахарный диабет;
- наследственная предрасположенность к заболеваниям опорно-двигательного аппарата;
- ожирение, несбалансированное питание, злоупотребление жареной и жирной пищей;
- длительное пребывание на холоде, замерзание пальцев в ледяной воде;
- наличие подагры;
- отложение солей в организме.
В редких случаях наросты возникают на суставах средних и указательных пальцев. Они отличаются небольшими размерами и отсутствием патологического отека.
ВАЖНО. У людей, которые много пишут или рисуют, на среднем пальце образовывается плотная шишка. Это не патологический процесс, а компенсаторная реакция организма на сдавливание кожи инородным предметом. На месте соприкосновения с ручкой формируется защитная мозоль.
Шишки на пальцах, проявляющиеся как симптом какого-либо заболевания, могут увеличиваться в размерах. Это доставляет пациенту большой дискомфорт, человек чувствует боль, которая усиливается во время сна. Новообразование ограничивает подвижность пальцев, снижает гибкость суставов. Из-за боли и отека прогрессирующая патология не позволяет нормально двигать кистью, что приводит к снижению трудоспособности.
Причиной появления шишки могут быть:
- наследственные заболевания;
- бурсит, тендовагинит;
- получение однократной или повторной механической травмы;
- высокая нагрузка на пальцы;
- обменный, инфекционный, ревматоидный артрит;
- инфекционные заболевания;
- нарушение работы эндокринных желез.
Получение физических повреждений или нарушение биохимических процессов в организме приводит к формированию очага воспаления. Пораженная зона плохо кровоснабжается, клетки не получают кислорода и питательных соединений, наблюдается застой крови в капиллярах. Сосуды постепенно расширяются, повышается их проницаемость. В результате плазма — жидкая часть крови, начинает вытекать и накапливаться в мягких тканях. К последним относятся суставы, мышцы, связки. В зависимости от места локализации можно выделить следующие виды наростов:
- изолированное новообразование;
- соустье;
- клапанный нарост.
Симптоматика и диагностика
Шишка на пальцах представляет собой упругий нарост высокой плотности. Кожа над опухолью остается ровной и гладкой. Шишки обладают шарообразной формой, основание которой уходит в мягкие ткани. Новообразование фиксируется на пораженном участке, из-за чего существует риск ее срастания с костью.
При пальпации ощущаются отдельные фрагменты с высокой подвижностью. В большинстве случаев давление на нарост не сопровождается болевым синдромом. В противном случае существует вероятность перехода заболевания в хроническую форму. С течением времени при отсутствии лечения шишка увеличивается в размерах. На начальном этапе своего развития она не приносит дискомфорта. Патологический процесс протекает бессимптомно.
По мере увеличения опухоли пациент начинает ощущать боль при сдавливании пораженной зоны тянущего или ноющего характера. Кожа начинает краснеть. В редких случаях роговой слой эпителия отслаивается, наблюдается шелушение. Очаг воспаления распространяется на соседние участки мягких тканей.
Дерма под капсулой уплотняется. Шишки могут увеличиваться до 5 см. Для выявления патологического процесса рекомендуется обратиться за медицинской помощью. Врач назначит ряд инструментальных исследований, которые необходимы для диагностики заболевания:
- МРТ руки;
- пункция;
- рентгенография;
- ультразвуковое исследование (УЗИ).
В последнем случае можно установить структуру новообразования. При тяжелой степени патологии наблюдается вскрытие капсулы. Наружу может вытечь кровь или гнойный экссудат. Нередко ее содержимое попадает внутрь на соседние мягкие ткани. В такой ситуации существует риск развития абсцесса.
Вскрывать капсулы самостоятельно категорически запрещается. Пациент может занести в рану инфекцию или не полностью удалить содержимое нароста. В последнем случае существует риск рецидива патологии — капсула повторно заполняется экссудатом.
ВАЖНО. Параллельно с инструментальной диагностикой необходимо сдать ряд лабораторных анализов крови и мочи. Тесты позволяют исключить вероятность инфекционного заболевания, выявляют тромбообразование.
Терапевтические манипуляции
Чтобы предотвратить дальнейшее прогрессирование патологии, необходимо обратиться за консультацией к травматологу. На позднем этапе формирования нароста необходимо удалить капсулу в ходе хирургического вмешательства. На начальной стадии развития допускается лечение консервативными методами. К последним относятся физиотерапевтические процедуры:
- прогревание ультрафиолетовой лампой для избавления тканей от инфекций и снятия воспаления;
- введение препаратов в нарост с помощью электрофореза;
- использование парафиновых аппликаций.
Если новообразование представляет собой капсулу с гнойным содержимым, то врач начинает ее прокалывать для удаления экссудата. Чтобы увеличить скорость регенерации тканей, назначаются мази на основе эфирных растительных масел или оленьего жира.
Основное лечение проводится препаратами. Лекарственная терапия ориентирована на устранение причины, вызывающей рост опухоли на пальце руки. Если патологический процесс связан с поражением суставов и сопровождается появлением отека, врач назначает лечение противовоспалительными средствами.
Медикаментозная терапия предполагает лечение следующими препаратами:
- 1. Местные анальгетики. Мази или толченые таблетки, растворенные в спирте, наносятся поверх опухоли на ночь.
- 2. Противовоспалительные средства для наружного применения. Для снятия воспаления обычно назначается Глюкозамин в виде крема. Мази предупреждают дальнейшее развитие патологического процесса, активизируют регенерацию в пораженных тканях.
Для восстановления обмена веществ корректируется питание больного. Для этого назначается специальная диета, предполагающая ограниченное потребление соли, специй и продуктов с высоким содержанием минеральных веществ.
ВАЖНО. Назначать препараты должен только лечащий врач. Самостоятельное лечение опухоли может привести к увеличению ее размеров, появлению осложнений: нарушении подвижности пальца, гангрене, абсцессу, сепсису.
Как проводится пункция?
Процедура предполагает прокалывание капсулы стерильной иглой. Главная цель пункции — введение в капсулу лекарственного препарата и удаление экссудата. Для этой задачи применяется противовоспалительный медикамент, назначаемый лечащим врачом. Если в опухоль попала инфекция, дополнительно выводится антибактериальный препарат. Параллельно пациент должен принимать противомикробные средства для перорального применения.
После проведения пункции поверх прокола накладывается стерильная повязка и ортез. Пальцу необходимо обеспечить покой. Для улучшения микроциркуляции и снятия отека необходимо прижимать палец пластмассовым предметом. Нужно сдавливать палец на несколько секунд, а затем резко разжимать.
По окончанию процедуры повязку необходимо носить в течение 14 суток. В этот период мягкие ткани смогут восстановиться ,в рану не попадет инфекция.
Если опухоль обладает большим размером проводится бурсэктомия — операция по удалению нароста. Процедура заменяет пункцию и проводится при следующих показаниях:
- появление острых болей в суставах;
- деформировании костной структуры пальца;
- неподвижность или снижение работоспособности пораженной зоны;
- быстрое увеличение опухоли в размерах.
Оперативное вмешательство продолжается в течение получаса и предполагает применение местной анестезии. Хирург полностью вырезает плотное образование, отделяет ножку опухоли от сустава или кости. Швы снимают через 10 дней.
Дополнительные манипуляции
Нередко в качестве лечения используется метод лазерного выпаривания. Данная процедура предполагает введение обезболивающего в виде местной инъекции. Для удаления шишки применяется углекислотный лазер. Он снижает риск тромбообразования в сосудах и оказывает антибактериальное действие, прижигая патогенные микроорганизмы.
С помощью лазерного излучения хирург рассекает кожный покров и внешнюю оболочку капсулы. Из ее полости удаляется содержимое, пораженные ткани обрабатываются дезинфицирующим раствором. После этого хирург прижигает очаги воспаления и придает тканям прежнюю форму, удаляя мертвые ишемизированные участки опухоли. После этого накладывают послойные швы во внутренних тканях, зашивают кожу. На место иссечения накладывается стерильная повязка. Чтобы ограничить подвижность пораженной зоны, на палец накладывается гипс.
После лазерного выпаривания необходимо выполнение физических упражнений для восстановления нормальной подвижности сустава:
- 1. Необходимо вытянуть руки вперед, ладони должны быть обращены к полу. Пальцы нужно максимально разжать, затем следует резко сжать руку в кулак.
- 2. Сжимать и разжимать эспандерв течение минуты.
- 3. Сгибать и разгибать запястья по 2-3 подхода наружу и внутрь.
СПРАВКА. Гимнастику необходимо повторять 2 раза в сутки.
Народное лечение
Параллельно с медикаментозной терапией можно использовать методы нетрадиционной медицины. Перед применением народных средств для лечения шишки необходимо получить разрешение лечащего врача. Обычно используют компрессы или лекарства для наружного применения из натуральных компонентов. К пораженной зоне прикладывают голубую глину, мед, травяные сборы. Воспалительный процесс снимают солевыми растворами.
ВАЖНО. Перед проведением процедуры рекомендуется разогреть кисть в теплой воде, чтобы увеличить приток крови к пораженному участку. Для нормализации обмена веществ и восстановления водно-солевого баланса после пробуждения необходимо выпить стакан капустного сока.
Наиболее эффективно применение следующих народных средств:
- 1. Нагревание медных пластин или монет. Металл после накаливания следует положить в солевой раствор на несколько секунд. Затем приложить к новообразованию и замотать бинтом, оставив на пораженном участке в течение 3 суток. По прошествии 72 часов следует повторить процедуру.
- 2. Прикладывать к шишке чайный гриб.
- 3. Можно приобрести в магазине медузу и разрубить на небольшие кусочки. После этого их необходимо зафиксировать на пальце помощью бинта.
- 4. Смесь сока алоэ с медом. Ингредиенты берутся в равных пропорциях и тщательно перемешиваются. После этого в однородную массу добавляется ржаная мука, которая необходима для формирования лепешки. Ее прикладывают к наросту и накрывают сверху пищевой пленкой.
- 5. Допускается использование белокочанной капусты. Листовой овощ потребуется пюрировать через блендер или мясорубку, после чего полученную массу отжать через марлю. Это позволяет отделить сок от жмыха. жидкость применяется в течение месяца 2-3 раза в сутки на голодный желудок.
Заключение
Шишка на пальцах рук нередко являются признаком заболевания суставов. Новообразование является капсулой, содержащей жидкий экссудат,или плотным очагом воспаления. В обоих случаях необходимо проведение диагностических процедур для определения дальнейшей тактики лечения.
Чтобы предотвратить повторное появление шишек, необходимо ограничить физическую нагрузку на руки. Нужно избегать получения травм, вовремя лечить заболевания опорно-двигательного аппарата. Нельзя перенапрягать только одну руку.